Une urgence de santé
En emmenant samedi dernier, une toute jeune maman, dans un état d’anxiété aiguë, visiter son nouveau-né au ICU de l’hôpital Victoria, et ce, défiant le couvre-feu sanitaire COVID 19, je réfléchissais à cet article. Ce trajet vers l’hôpital Victoria renferme tous les éléments de notre crise sanitaire et existentielle actuelle.
Le care continuum et son écosystème
Il est révélateur de ces gestes quotidiens dans un «care economy» et de son écosystème fragilisé, hypertendu, menacé de « burn out ». Et qu’en temps’ normal ‘on ne cerne pas, ni ne valorise: soins dans le cocon familial et solidaire, personnel soignant, aide-soignant très féminisé dans cette filière de soins, médecins généralistes et spécialistes attentionnés, « caring », même si très sollicité. Un beau bâtiment en pierre et tôle rouge iconique des années où la santé publique était un des fiers piliers de notre développement social et économique, de notre « Welfare State» accouché par des vagues de mobilisations sociales et politiques et aujourd’hui menacé et appauvri. Car il y a aussi vétusté des bâtiments et des installations électriques entre autres ainsi que des équipements sanitaires.
Or COVID 19 nous a renoué tout.e.s les mauriciennes et mauriciens avec l’hôpital public et les services de santé publics. Même ceux qui n’y ont jamais mis les pieds, à Maurice du moins.
Le cadre légal de santé publique et les droits humains
Suspendre les droits civils pour cause de santé publique et ne pas promouvoir le droit à la santé
Nous avons pris connaissance de ce que peut renfermer un Public Health Act et Quarantine Act, amendés à coups de forceps dans une précipitation péremptoire. Nous sommes astreints à cette même logique sécuritaire de contrôle absolu, que du temps des grandes migrations coloniales forcées et trafiquées : Avec son lot de pandémies mondiales successives quand des populations entières se déplacent de leur habitats localisés: A des fins d’exploitation économique de biens et services par une ‘main d’œuvre’ -déjà perçue comme un « bio- hazard » ambulant, «Vagrancy laws » en appui. Car c’est une population vectrice de contagion – peste, choléra , dengue, malaria, variole, influenza- dans les filières de production marchandisée et de logistique mondialisées : Avec maintenant, la famille des coronavirus.
Nous devenons conscient.e.s que nos droits et libertés constitutionnelles de mouvement et d’association peuvent être suspendus pour raisons de « public health » codifiées dans un omnibus COVID Law 2020 , sans date d’expiration.
• Mais on se rend moins compte que le droit à la santé– dont l’aspect normatif au niveau intergouvernemental relève d’une agence spécialisée, l’Organisation Mondiale de la Santé (OMS) – n’est pas garantie dans notre Constitution 1968 vétuste, de cette guerre froide-là. Notre camp d’alors ne voyant pas d’un bon œil les droits économiques, sociaux et culturels, jugés subversifs de l’ordre néocolonial capitaliste établi.
Comment alors appréhender et évaluer les politiques publiques en matière de santé?
Sinon que sous l’angle des menaces à ces droits que notre Etat souverain a pourtant ratifié, dont leurs normes et standards sous-tendent les Objectifs de Développement Durable( ODD -SDGs) 2030, qui nous engagent ?
Où la vision de la santé est holistique, loin d’être qu’absence de maladie, et prône le bien-être et la qualité de la vie. Et tient compte de multiples transitions démographiques, épidémiologiques, social genré, environnementales, économiques. Qui pèsent sur cette santé, comme tant de déterminants immédiats et plus profonds.
Voici quelques repères et pistes de réflexion et de délibérations afin qu’on puisse infléchir les trajectoires. Ils seront développés dans un texte plus élaboré par la suite
Quel est notre profil de santé ?
Notre transition épidémiologique et nutritionnelle ainsi que démographique est aboutie.
- Nous avons basculé de maladies transmissibles à celles non-transmissibles (67% des dépenses de maladies à Maurice en 2016, contre 8% des maladies infectieuses et parasitiques) et ce dans la foulée de notre croissance économique, de nos niveaux de consommation ainsi que notre train et modes de vie sédentaire et stressés.
- La santé publique mauricienne a pourtant tour à tour contribué à réduire le taux de mortalité à travers les campagnes de prévention, de sensibilisation et de mobilisation de masse en lien avec l’infrastructure sociale d’eau, d’assainissement et programme de nutrition et d’alimentation. Nous n’y faisons plus attention, fiers et complaisants au regard de notre veille sanitaire. Jusqu’au COVID 19.
Qui dépense combien sur la santé ?
Nos dépenses de santé publique par rapport au PIB (2,61% PIB[1])sont bien en deçà du seuil de 5 % du PIB recommandé par l’OMS.
Et ce fossé s’est élargi par le double biais de favoriser l’essor d’un marché de services privés de santé et de son volet de médicaments, et d’une politique publique fondée sur la doctrine de moindre état et de privatisation de ses services. Sauf là où il y a des caractéristiques de bien public, où le marché privé ne peut exister et qui sert au fait à le rétrécir – la prévention notamment.
- Depuis 2007, période charnière de libéralisation économique, les dépenses publiques de santé ont été rattrapées par des dépenses privées- surtout des poches des individus et ménages (Out Of Pocket -OOPs) et de façon moindre les assurances privées de santé. Elle reflète les préférences vers le privé dans le comportement des ménages, induit par l’attrait diminuant du public par rapport au privé
- En 2016, la part du privé est de 55.2% des dépenses totales de santé.
En 2016 les dépenses de santé étaient
• Secteur public de Rs 10.94 milliards,
• OOPs des ménages de Rs 11.95 milliards et
• assurances médicales privées de 1.5 milliards.
20% des ménages étaient couverts par l’assurance médicale en 2015.
[1] Source: National Health Accounts Mauritius 2017
- Près de ¾ de la population utilise le service public et ¼ le privé en 2015 selon le Survey on Household OOP expenditure on Health, réalisé par le Ministère de la Santé en 2015.
- La quasi-totalité de cette population a fait mention de leurs revenus courants en tant que source de financement.
- 4.3% du budget des mauriciens en moyenne est consacrée à la santé, à la hausse depuis 2012, selon le Household Budget Survey de 2017.
- Bien que la prévalence des dépenses catastrophiques de santé[2] (Catastrophic Health Expenditure- CHE des OOPs) soit faible – autour de 3.6% en 2015, le risque est plus élevé avec l’âge et au vu du vieillissement de la population, chez les populations les plus pauvres et vulnérables, en situation de précarité, de travail informel et/ou n’ayant pas accès aux revenus monétaires. On peut imaginer que ce risque de dépenses catastrophiques de santé s’accentue dans la catastrophe économique et sociale post COVID 19
- Il y a aussi une sous-estimation des CHE dans la mesure qu’elles ne tiennent pas compte des personnes qui ne cherchent pas à se soigner parce que stigmatisées, ont peu d’accès aux soins pour cause de multiples discriminations de fait.
Comment sont réparties les dépenses totales de santé ?
Comme on peut le constater dans le graphique 1 ci-contre, la plus grande part est dédiée aux services curatifs, notamment dans les hôpitaux (35%), suivi de services ambulatoires (22%), médicaments et consommables (20%) : La prévention ne mobilise qu’une faible part (4%) ; et les dépenses de promotion sont dérisoires.
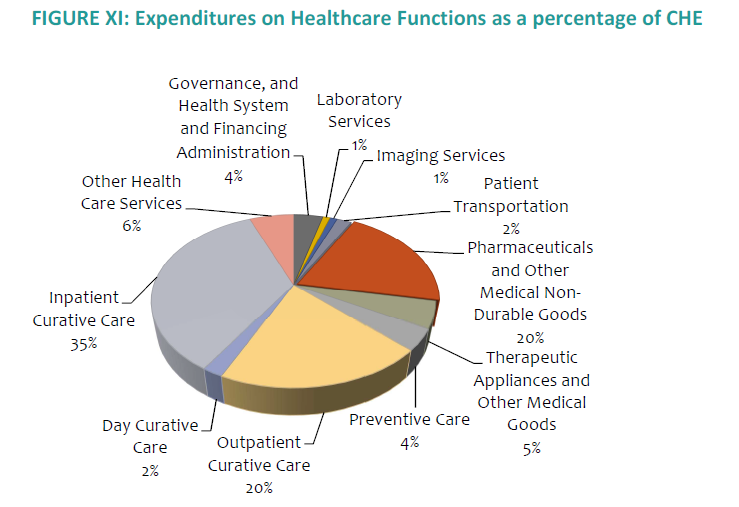
Source: NHA 2017, Ministry of Health and Quality of Life, WHO
- En ce qu’il s’agit des OOPs, 27% des dépenses des ménages étaient sur les médicaments, 20.28% sur les fournitures et consommables, 11.2% sur les consultations privées et 8.58% dans des hôpitaux privés en 2014, selon le NHA 2017.
[2] Catastrophique si les dépenses médicales dépassent 40+% des revenus après déduction des besoins de base.
Les dépenses élevées au niveau des médicaments : interrogations.
De plus, la part prépondérante des produits pharmaceutiques dans les dépenses est due au profil des maladies non transmissibles, ainsi que leur cherté, la tendance d’acheter les brands
patentés bien plus chers (de ce Big Pharma tant décrié des réseaux sociaux dans l’infodémie COVID 19) Bien plus cher, en comparaison avec des prix à l’international, car réputés meilleurs, alors qu’en revanche les prix des génériques des officines publiques à Maurice sont moins élevés qu’à l’etranger[3]
Peut-on penser qu’il y a eu des non-dépenses catastrophiques du système de santé publique ?
Les indices de l’état des lieux
Il y a beaucoup d’indices concernant l’état et la performance des systèmes de santé publique avec des dépenses en deçà du seuil recommandé de 5% du PIB : Quel est l’état des lieux avant COVID 19 ?
- Global Health Security Index octobre 2019[4] Le score global du pays est indiqué dans l’infographique suivant sous les rubriques prévention ; détection et reporting ; réponse rapide, système de santé, adoption des normes internationales et le risk environnement
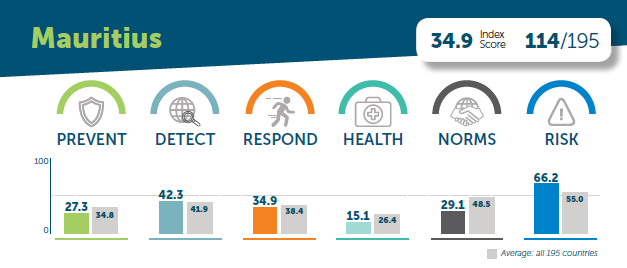
Les ventilations sous chaque rubrique montrent des performances interpellant pour l’environnement COVID-19, qu’on ne peut détailler dans cet article. On peut cependant noter une préoccupation que le ‘risk environment’ est aussi passible de se détériorer avec COVID 19 : résilience socioéconomique et vulnérabilités en matière de santé publique.
[3] Nundoochan et al. International Journal for Equity in Health (2019) https://doi.org/10.1186/s12939-019-0959-5; voir aussi https://defimedia.info/dans-le-rapport-nundoochan-cite-par-la-banque-mondiale-les-medicaments-coutent-entre-six-et-20-fois-plus-cher-maurice?fbclid=IwAR37L0PzDBpVEsK8OInZDy0aDDaFQhPiV-F9dOT_YtZRIk5SbHi7VnfgxmE
[4] www.ghsindex.org du Center for Health Security, John Hopkins University, USA
- Suivi des Objectifs de développement durable La performance de Maurice au niveau de la batterie d’indicateurs suivant les performances en matière d’atteinte des ODD liés à la santé est une des meilleurs grosso modo au niveau de l’Afrique. Maurice était classée 4ème au niveau de l’Afrique en matière de couverture sanitaire universelle (CSU). Cependant le Rapport Mondial de suivi 2017 de la couverture-santé universelle (CSU) de l’OMS et de la Banque Mondiale classe la performance de Maurice dans la catégorie moyenne. En revanche la performance de Maurice au niveau de l’indice 3.d.1 relatif aux capacités et de réponses aux risques sanitaires à l’échelle internationale et nationale, conformément aux International Health Regulations est préoccupante. Elle est de 71 comparé à l’Afrique du Sud 91 ; l’Ethiopie 79, le Ghana 74 , le Zimbabwe 72 ! Il corrobore celui du Global Health Risk Index sus-mentionné[5].
- Et pour un pays qui se vante de son Welfare State, la part des dépenses en santé dans les dépenses générales du gouvernement était en 2015 de 9.9% ; comparé à 15.6% à Madagascar et de 14.1% en Afrique du Sud et 21.4% en Allemagne, prenant quelques exemples.
- Ceci est grave car on sait que l’accès aux services sociaux de bases contribue à réduire la pauvreté monétaire ainsi que les inégalités [6] : A titre d’exemple la pauvreté monétaire aurait été de serait de 3.1% plus élevé en l’absence de la gratuité des soins de santé pour l’utilisateur.
Face à ces défaillances et carences, quelles ont été les réponses gouvernementales ?
Réponses à la catastrophe COVID 19 : recours à la facilité de réponses rapides de la Banque Africaine de Développement (BAD)- dans un contexte d’enlèvement du plafond d’endettement public.
Le 18 mars 2020 le gouvernement de Maurice a approché la BAD pour un prêt de 188 millions d’euros pour un appui budgétaire afin de répondre au COVID. Ce programme de soutien a trois piliers : systèmes de santé ; protection sociale et sécurité économique et renforcer la résilience du secteur privé pour relancer l’économie.
Le pilier santé se résume au fait à pallier aux gaps déjà repérés par le Global Health Security Index et au regard des International Health Regulations :
- Les résultats attendus seraient d’accroître le nombre de personnes à tester, réduire la propagation et renforcer la capacité d’anticiper et de répondre[7]aux pandémies
- Les actions préalables avant l’approbation de ce prêt sont certaines actions dont l’adoption d’un programme de riposte COVID, d’après les lignes directrices de l’OMS (Government Notice No. 58 20 mars 2020) pour le pilier 1 : renforcer les systèmes de santé.
L’approbation est rapportée dans la presse[8].
La non-adoption de la Stratégie du Secteur de la santé dans le cadre de la Stratégie et Programme Pays de la BAD 2009-2018 : avec pour motif que compte tenu du plafond d’endettement public, on ne peut contracter des emprunts pays[9]
[5] World Health Survey 2018 Annex A
[6] World Bank (2019) The effects of taxes and social spending on the distribution of household income in Mauritius
[7] African Development Bank 25th May 2020, https://www.afdb.org/en/documents/mauritius-covid-19-crisis-response-budget-support-programme-appraisal-report téléchargé le 26 mai 2020
[8] https://defimedia.info/financement-la-bad-accorde-un-pret-de-rs-83-milliards-maurice-pour-lutter-contre-la-covid-19
[9] African Development Bank (2019) Evaluation of the Bank’s Country Strategy and Program, 2009-2018, Summary Report téléchargé le 22 mai 2020
L’adoption d’une stratégie du secteur santé a été une des conditions de déboursement dans le cadre de ce programme pays : Or elle n’a pu être adoptée en raison des divergences entre ministère de la santé et le ministère des finances ( BAD : 37). Et cette condition de décaissement a été assouplie par la suite. Sans le volet santé. Il semblerait que les conditions de stabilisation macro fiscale et d’accorder la priorité à la croissance économique pour atteindre le High-Income Status par le biais du secteur privé aurait primé.
Ignorer la santé publique à son péril : Les conséquences de cet arbitrage entre priorités macroéconomique et de santé publique, surtout au regard de la dislocation économique catastrophique post COVID19.
- Les défaillances du système de santé publique ont pratiquement réduit la marge de manœuvre du gouvernement : avec un confinement et un lock down très dur et abrupte en prenant compte de cet état des lieux. Surtout qu’en dépit de ce qui est avancé il a tardé à réagir[10] : la date du 18 mars 2020 est fatidique.
- C’est comme cela qu’on voit co-exister maintenant une déclaration de COVID-free pour relancer le tourisme avec un couvre-feu très contraignant et induisant de graves séquelles en matière de santé physique et mentale, et au niveau du tissu économique et social :
- au fait les autres mesures complémentaires de « test, trace, isolate » n’ont pas pu être déployées ; en dépit de ce que dit le gouvernement dans sa campagne COVID- free destination.
- En revanche au regard de ce paysage inquiétant, c’est la logique sécuritaire du COVID-19 Act et la Quarantine Act qui prime.
- On comprend mieux au regard de cet examen, les exercices de communication et de manipulation de jeter le blâme sur les cocovid, l’opacité et le refus d’une approche participative « Whole of Society »
[10] Les lignes directrices de l’OMS en matière de la revue de l’état de préparation COVID-19 ont été disponibles à partir du 10 janvier : Voir National capacities review tool for a novel coronavirus (nCoV) 10 January 2020 WHO/2019-nCoV/Readiness/v2020.1. téléchargé le 20 février 2020
Quelles sont les options et perspectives en matière de droit à la santé?
Un changement de paradigme s’impose dans une perspective citoyenne.
Le choix est entre poursuivre une logique sécuritaire et de relance du Business as Usual adaptée au COVID-19 ou miser sur un développement solidaire et participatif.
Quelques axes de réflexion délibérative.
1) Quelles options publique- privé en matière de santé ?
On peut voir les indicateurs présentés dans le National Health Accounts 2017 et l’analyse des tendances sous l’angle du marché des services de santé :
- il y a un faible taux de pénétration du marché potentiel de l’assurance médicale privée ; ainsi que pour les médicaments : un potentiel de marché domestique et de production domestique exportable : On peut voir les amendements au Pharmacy Act de l’Omnibus COVID-19 Law sous cette angle.
- Le NHA 2017 a formulé une recommandation à avoir un cadre de régulation pour le secteur privé de santé et pour les prix des médicaments. Où en est-on, sachant que cela risque de réduire la profitabilité de ce marché et que la stratégie du secteur santé dont on ignore les contours est tombée à l’eau ?
- Le gouvernement veut élargir l’accès à l’assurance médicale privée au personnel public – afin de diminuer la pression sur l’hôpital public ( recommandation traduite dans la NHA 2017)
- Ce serait condamner le secteur public à être un système parallèle de deuxième grade- renforçant les clivages sociaux et les iniquités en matière d’accès à la santé.
- Et ce tout en contribuant à travers les dépenses publiques à élargir le marché de l’assurance maladie et non à renforcer le système public .
- L’environnement de précarité post-COVID 19 va fragiliser la capacité d’avoir l’accès à l’assurance médicale à travers l’emploi dans le secteur formel. Aussi, il faut repenser la logique de protection sociale- couvrant transferts sociaux, santé et éducation. Car le salariat et l’emploi est elle-même menacée dans l’environnement de crise POST COVID-19 – recomposition des technologies et plateformes de production, de logistique et de la consommation qui risque de réduire l’emploi plus qu’elle n’en créé dans le moyen et long terme. D’où l’exploration de plusieurs formes de Universal Basic Income non-conditionné. Qui n’est pas lié au statut dans l’emploi.
- Il a aussi amené la conscience de l’importance d’un secteur de santé publique en …bonne santé – tant du côté des maladies transmissibles que non transmissibles. Et ce même pour ce quart de ménages parmi les 20% plus riches qui utilisent les services privés. Qui ne sont pas à l’abri d’une pandémie qui touche tout le monde même quand les effets sont inégaux et exacerbent les inégalités et vulnérabilités existantes.
- La santé est un bien public qui ne saurait être pris en charge par le privé intéressé à la profitabilité. Elle est mal prise en compte par le secteur public comme on l’a vu.
- Peut -on envisager d’autres formes de partenariat public-privé?
- On peut caractériser les liens entre public et privé à Maurice comme étant ‘win-lose’, où le privé profite du mauvais état de la santé publique- comme pour l’éducation ou le transport par ailleurs.
- On peut l’envisager autrement. Il y a des écosystèmes où au lieu d’une rivalité, ces systèmes se complémentent. Comme dans l’Etat du Kerala en Inde, lieu de prédilection du tourisme médical pour mauriciens également.
2) Une approche médicalisée de la santé ou une approche holistique visant le bien-être ?
- Le changement de paradigme n’est pas visible à Maurice au vu du graphique 1 : Elle est renforcée par les acteurs privés dans le curatif et les médicaments et l’option d’encourager la localisation des sociétés étrangères : il y a de l’argent dans le curatif !
- Or le fardeau mondial des maladies non-transmissibles serait bien plus faible si l’accent était mis sur les déterminants de ces maladies : les prévenir ; promouvoir une meilleure alimentation saine, l’exercice physique et mental et aussi agir sur la qualité de l’environnement psychosocial et naturel.
- On est très pauvre en ce domaine, qui pâtit. On n’a que voir la faible priorité accordée à être en plein air, à faire des exercices, à se détendre. L’accès aux plages et au domaine public pour la marche est interdit, considéré un luxe !
- Or on sait que les maladies cardiovasculaires, respiratoires accentuent la vulnérabilité, la morbidité et la mortalité face au COVID-19. Elles deviennent plus aiguës avec l’âge, mais ne sont pas uniquement liées à l’âge.
3) La santé dans le PIB ou la santé au niveau d’un nouvel indicateur qui fait son chemin-le « Genuine Progress Indicator » ?
Le PIB évacue ce que certains appellent le capital social – l’économie solidaire- et le capital naturel.
- Comme il n’est pas ou mal rémunéré, ce travail de soins directs- aux malades aux enfants, personnes âgées et vivant sous handicap- ainsi que les soins indirects de travaux domestiques n’est pas pris en compte : cette part est minime dans les dépenses monétaires que privilégient les Comptes Nationaux de la Santé[11]. Elle est lourde en termes de temps et en énergie et en charge mentale. Elle est subie de manière disproportionnée par les femmes à la maison. Et le confinement a bien été l’occasion d’en prendre la mesure de ce care economy, rendue visible par les mesures draconiennes déplaçant les activités économiques du lock down à la maison.
- Les soins prodigués par les volontaires- télémédecine solidaire et autres actions à caractère humanitaire alliant soins médicaux, alimentation ; soutien de revenus, soutien psychologique qu’on a vu éclore de manière spontanée durant le confinement ne sont pas pris en compte dans les comptes nationaux de la santé également.
- Le Genuine Progress Indicator
- ajoute en tant que bénéfices le « care economy » dans le ménage et en tant que volontariat solidaire
- déduit les coûts portés à l’environnement, au climat et aux écosystèmes – et en matière de violences domestiques, de mauvaise santé psychologique, physique, mentale et environnementale
En vivant COVID-19 , on a pu constater comment dans les modes et technologies de production, de logistique et de consommation actuels, le ralentissement des activités a sur certains aspects amené une amélioration de la qualité de l’environnement. Le PIB ne déduit pas ces coûts d’opération de biens et services et du coup, ne favorisent pas les décisions à optimiser les ressources et améliorer la santé humaine et des écosystèmes.
Conclusion
Vers un autre partenariat et économie solidaire et durable liant la santé et le mieux-être.
La réponse au COVID 19 passe par une transformation des options de développement ; le rejet du Business as Usual et son apport à la croissance économique indiqué par le PIB. Les milieux gouvernementaux ont évoqué de privilégier Maurice en tant que « green, safe destination COVID-free et une refuge exotique et éloignée » Cela ne peut se faire alors qu’on voit que le lockdown est justement à cause qu’elle ne l’est pas, surtout pour ses citoyen.n.e.s et résident.e.s. Notre alimentation bourrée de pesticides d’abord n’est pas saine !
Si on veut réimaginer et réinventer un présent et un futur et positionner notre pays comme un pays de bien être ou il fait bon vivre et visiter, il y a toute une foule de possibilités :
Un écosystème d’entreprises solidaires sans but et avec but lucratif qui mise sur la promotion et la prévention comme axe d’une politique de santé. Qui aide à l’éclosion des approches et entreprises de santé alternatives, traditionnelles, complémentaires, d’entreprises solidaires axées sur le « wellness » Qui tient sur un socle de système de santé publique, sur un capital naturel à restaurer nourrissant des circuits de randonnée, une chaîne d’agro alimentaire fondée sur l’agroécologie, des filières de soins qui tiennent compte de ce care economy.
[11] Un nouveau cadre existe qui tient plus en compte de « care continuum rémunéré et non-rémunéré.








